晄擠帯椕偺恑曕偵傛偭偰埲慜偵斾傋偰憃戀擠怭傗懡戀擠怭偺昿搙偑嵟嬤憹壛偟偰偄傞偙偲偼丄奆條傕偛懚抦偩偲巚偄傑偡丅
扨戀擠怭偵斾傋偰憃戀傗懡戀擠怭偱偼丄憗嶻傗巕媨撪偱戀帣偺敪堢晄慡側偳偑偍偙傝傗偡偔丄偝傜偵廃嶻婜巰朣棪傕捠忢偺擠怭偵斾傋偰5乣俈攞崅偄偲偄傢傟偰偄傑偡丅 |
| |
|
| 憃戀擠怭偺庬椶 |
侾棏惈憃戀帣
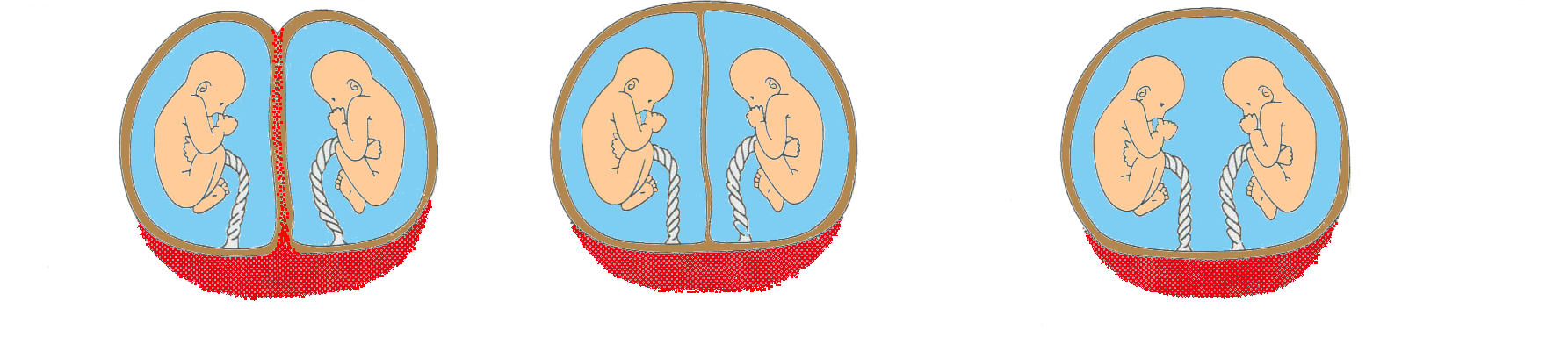
侾棏惈憃戀帣偼庴惛棏偺暘棧偺帪婜偵傛偭偰戀帣傪暘偗偰偄傞棏枌偵堘偄偑偁傝傑偡丅偦偺枌偺庬椶偵傛偭偰埲壓偺傛偆偵暘椶偝傟傑偡丅傑偨侾棏惈憃戀帣偼堚揱妛揑偵傑偭偨偔摨偠偱丄摨惈偱偡丅
丂嘆 俀鉕栄枌俀梤枌惈憃戀乮DD Twilling) 昿搙偼25亾慜屻偱偡丅
丂嘇 侾鉕栄枌俀梤枌惈憃戀乮MD Twilling乯昿搙偼60乣80亾慜屻偱偡丅
丂嘊 侾鉕栄枌侾梤枌惈憃戀乮MM Twilling) 昿搙偼0.5乣3亾慜屻偱偡丅
丂嘆 偼庴惛捈屻偐傜俁擔埲撪偵庴惛棏偑暘棧偟偨応崌丄傑偨偼俀棏惈憃戀帣
丂嘇 偼庴惛屻俁擔乣俉擔埲撪偵庴惛棏偑暘棧偟偨応崌
丂嘊 偼庴惛屻俉擔乣13 擔埲撪偵庴惛棏偑暘棧偟偨応崌
丂嘆偲嘇偺戀帣偼偦傟偧傟暿乆偺棏枌偵曪傑傟偰惗妶偟偰偄傑偡偑丄嘊偼侾晹壆偱堦弿偵惗妶偡傞偙偲偵側傝傑偡丅
俀棏惈憃戀帣
憃帣偼堚揱揑偵孼掜乮巓枀乯偺娭學偵偁傝丄戀斦傕暿乆偵俀偮偁傝傑偡丅暘椶揑偵偼昁偢俀鉕栄枌俀梤枌惈憃戀 (DD Twilling)偱偡丅惈暿偼摨惈偺偙偲傕堎惈偺偙偲傕偁傝傑偡丅
丂丂丂丂丂丂丂丂丂嘆 丂丂丂丂丂丂丂丂丂丂丂嘇 丂丂丂丂丂丂丂丂丂丂丂丂丂丂嘊 |
| |
 |
| 憃戀擠怭偺挻壒攇恌抐 |
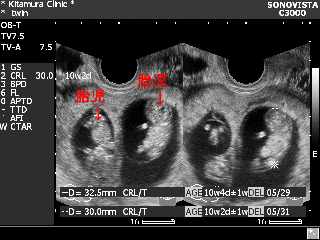 俀鉕栄枌俀梤枌惈憃戀 俀鉕栄枌俀梤枌惈憃戀
巕媨撪偵戀帣傪俀恖妋擣偟偰偄傑偡丅
戀帣偼暻偱巇愗傜傟偨暿乆偺戀偺偆偱惗妶偟偰偄傑偡丅
擠怭弶婜偺挻壒攇恌抐偵傛偭偰丄忋婰嘆乣嘊偺偳偺僞僀僾偺憃戀擠怭偐傪恌抐偟傑偡丅傑偨侾棏惈憃戀偐俀棏惈憃戀偐偺恌抐偼丄俀帣偑堎惈偱偁傟偽俀棏惈偱偡偑丄摨惈偺偲偒偼嶻傑傟傞傑偱暘偐傝傑偣傫丅 |
| |
|
| 憃戀擠怭帪偺戀帣偺堎忢 |
仛憃戀娫桝寣徢岓孮乮twin-to-twin transfusion syndrome:TTTS乯
侾鉕栄枌惈憃戀擠怭偺10乣20亾偵敪徢偟偰梊屻晄椙側幘姵偱偡丅戀斦偺拞偱嫟桳偟偰偄傞寣塼偺棳傟偵傾儞僶儔儞僗傪惗偠偰偳偪傜偐堦曽偺戀帣偵寣塼偑懡偔棳傟偰偟傑偆偨傔偵偍偙傝傑偡丅戀帣偺徢忬偼Donor
帣偲Recipient 帣偱堎側傝師偺傛偆偵側傝傑偡丅
丂侾乯Donor 帣丂乮嫙寣帣丗寣塼傪庢傜傟偰偟傑偆戀帣乯
丂丂丂廳徢昻寣徢仺掅寣埑仺恡憻婡擻掅壓仺擜検尭彮仺梤悈検尭彮仺巕媨撪戀帣敪堢晄慡仺恡晄慡仺戀帣巰朣
丂俀乯Recipient 帣丂乮庴寣帣丗寣塼傪庴偗庢傞戀帣乯
丂丂丂廳徢懡寣徢仺崅寣埑仺恡寣棳検憹壛仺擜検憹壛仺梤悈検憹壛仺懱廳憹壛仺怱晄慡仺戀帣悈庮仺戀帣巰朣
恌抐婎弨
丂嘆侾鉕栄枌惈憃戀擠怭偱偁傞丅
丂嘇 Donor 帣偱梤悈検尭彮丄銷泖偑彫偝偄丅
丂嘊 Recipient 帣偱梤悈検憹壛丄銷泖偑戝偒偄丅
丂丂丂丂埲忋偑偡傋偰妋擣偝傟傟偽TTTS 偲恌抐偟傑偡丅
廳徢搙暘椶乮挻壒攇恌抐偱峴偄傑偡乯
| Stage 嘥 |
Donor 帣乮嫙寣帣乯偺銷泖偑尒偊傞 |
| Stage 嘦 |
Donor 帣乮嫙寣帣乯偺銷泖偑尒偊側偄 |
| Stage 嘨 |
鋊懷乮傊偦偺弿乯偺寣棳堎忢側偳傪擣傔傞 |
| Stage 嘩 |
Recipient 帣乮庴寣帣乯偺戀帣悈庮 |
| Stage 嘪 |
戀帣巰朣 |
帯椕
TTTS 偺敪徢帪婜偵傛偭偰寛傑傝傑偡丅擠怭16乣18 廡崰偐傜敪徢偡傞応崌偼丄廳徢壔偡傞偙偲偑梊憐偝傟傑偡丅恌抐偑妋掕偟偨応崌丄擠怭26 廡崰傪嫬偵戀撪帯椕偐戀奜帯椕偐傪敾抐偟傑偡丅擠怭26
廡埲慜偼戀撪帯椕乮愊嬌揑梤悈彍嫀乯傪戞堦慖戰偟傑偡偑丄嵟嬤Stage嘨埲忋傊埆壔偡傞応崌偼丄儗乕僓乕帯椕傪峴偆応崌偑偁傝傑偡丅擠怭26 廡埲崀偱戀帣偺惉挿忬懺椙岲偱戀奜惗妶壜擻偲擣傔傜傟偨応崌偼丄愊嬌揑偵暘曍偝偣偰帯椕傪峴偄傑偡丅
仛巕媨撪戀帣敪堢晄慡
憃戀擠怭偺15乣30亾偵敪徢偟丄昿搙偼扨戀擠怭偺4乣5亾偵斾傋偰5乣7 攞崅偄偲偄傢傟偰偄傑偡丅偲偔偵擠怭30 廡埲崀偵敪徢偟丄憃帣摨掱搙偵敪徢偡傞傛傝偼偳偪傜偐1
帣偵嫮偔敪徢偟傑偡丅尨場偼丄扨戀擠怭偵斾傋偰憃戀擠怭偱偼戀斦偺婡擻晄慡偑偍偙傝傗偡偔丄偦偺寢壥戀帣偺塰梴忈奞偑婲偙傞偨傔偲偄傢傟偰偄傑偡丅
仛戀帣偺晄嬒峵側敪堢乮Discordant twin乯
戀帣偺懱廳嵎偑15乣25亾偁傞応崌傪偄偄丄尨場偼丄愭揤揑側堎忢乮婏宍傗愼怓懱偺堎忢乯丄戀斦偺戝偒偝偵嵎偑偁傞偲偒丄憃戀娫桝寣徢岓孮側偳偑偁偘傜傟傑偡丅懱廳偺彮側偄戀帣偵廃嶻婜崌暪徢乮恄宱妛敪払晄慡傗廃嶻婜巰朣側偳乯偑懡偄偲偄傢傟丄偲偔偵侾鉕栄枌惈憃戀擠怭偑婲偙偡応崌偑崅偄偲偄傢傟偰偄傑偡丅
仛Stuck twin
俀梤枌惈憃戀擠怭偺偲偒偵壗傜偐偺棟桼偱憃戀娫偺梤悈検偵戝偒側嵎偑弌棃傞偲丄彮側偄傎偆偺戀帣偑巕媨偺暻偵墴偟晅偗傜傟偰乮Stuck乯丄摦偒偑惂尷偝傟偰婄傗恎懱偵曄宍傗敪堢晄慡傪婲偙偟偰偟傑偄傑偡丅
仛鋊懷憡屳姫棈
侾鉕栄枌侾梤枌惈憃戀擠怭乮嘊乯偺応崌偵偍偙傝傑偡丅戀帣傪妘偰傞枌偑柍偄偨傔偵俀帣偺鋊懷乮傊偦偺弿乯偑棈傑偭偰寣塼偺棳傟偑幷抐偝傟偰偟傑偆婋尟偑偁傝傑偡丅
仛侾帣戀撪巰朣
帪偵偼戀帣俀帣偺偆偪侾帣偑撍慠巰朣偟偰偟傑偆偙偲傕偁傝傑偡丅変乆堛巘偼斶偟偄恌抐傪曬崘偟側偗傟偽側傜側偄忬嫷偱偡偑丄摨帪偵傑偩惗懚偟偰婃挘偭偰偄傞戀帣傪捈偖偵傕媬傢側偔偰偼側傝傑偣傫丅偙偺応崌傕侾鉕栄枌憃戀偲俀鉕栄枌憃戀擠怭偱偼惗懚帣偺梊屻偑堎側傝梊屻晄椙椺偼丄惗懚帣偺楢嵔揑側巰朣傪娷傔偰侾鉕栄枌憃戀偱栺48亾丄俀鉕栄枌憃戀擠怭偱偼栺16亾偱偟偨丅 |
| |
|
| 憃戀擠怭乮懡戀擠怭乯帪偺曣懱偺堎忢 |
仛擠怭屻敿偵側傞偲扨戀擠怭偵斾傋偰丄憗嶻偟傗偡偄
捠忢偺扨戀擠怭偵斾傋偰巕媨偺憹戝偑媫懍偵恑傓偨傔偵憗嶻偑婲偙傝傗偡偔側傝傑偡丅擠怭22 廡埲崀偺憃戀擠怭偑1 廡娫埲撪偵暘曍偵帄傞妋棫偼摨婜偺扨戀擠怭偵斾傋偰6
攞埲忋崅偔丄擠怭34 廡埲崀偱偼13 攞埲忋偲偄傢傟偰偄傑偡丅
仛擠怭屻敿偵側傞偲扨戀擠怭偵斾傋堎忢偑偍偙傝傗偡偄
巕媨撪戀帣敪堢晄慡丄擠怭崅寣埑徢岓孮丄HELLP 徢岓孮丄擠怭摐擜昦丄寣愷徢側偳偑偍偙傝傗偡偔丄憃戀擠怭偵偍偗傞擠怭崅寣埑徢岓孮偵側傞昿搙偼20乣40亾偱丄捠忢偺扨戀擠怭偵斾傋偰3乣4 攞偺婋尟惈偑偁傝傑偡丅傑偨丄扨戀擠怭偵斾傋偰曣懱偺弞娐寣塼検偺憹壛偵敽偆攛悈庮傗HELLP
徢岓孮偺崌暪偵傕拲堄偑昁梫偱偡丅
仛擠怭37廡埲崀偺憃戀擠怭偱偼丄擠怭40 廡埲崀偺扨戀擠怭偵斾傋偰廃嶻婜巰朣棪偼6 攞埲忋崅偄
仛戀帣偺忬懺傗丄戀埵乮媡巕側偳乯偵傛偭偰丄掗墹愗奐弍傪偍偙側偆昿搙偑崅偄
仛暘曍屻偵抩娚弌寣傗廃嶻婜寣愷嵡愷徢偺敪徢棪偺憹壛 |